Цитологический вагиноз
Причины, симптомы и лечение бактериального вагиноза
23.01.2018 лечение 3,783 Просмотры
Что за болезнь
Бактериальный вагиноз – это невоспалительное заболевание женской репродуктивной системы, при котором на фоне изменения качественного состава микрофлоры влагалища начинают активно размножаться патогенные микроорганизмы. Данная болезнь не связана с присутствием в организме женщины инфекции, передающейся половым путем или заражением грибами или простейшими.
Дисбактериоз влагалища приводит к тому, что резко снижается количество полезных бактерий, которые должны там быть постоянно. В итоге развивается анаэробный дисбиоз и растет популяция грамотрицательных анаэробных бактерий.
Важно! Данная патология отличается от бактериального вагинита отсутствием признаков воспаления.
Бактериальный вагиноз развивается довольно часто. Патологию диагностируют у женщин. Однако при наличии инфекции у одного полового партнера, лечение проводят и у мужчин. Нередко из-за гормонального перепада болезнь развивается при беременности или в климактерический период.
Возбудители патологии
Вагинальный дисбактериоз не имеет каких-то специфических возбудителей. На фоне снижения полезной флоры, которая обеспечивает нормальную кислую среду, в которой патогенные микроорганизмы не могут размножаться, влагалище заселяется колониями разных условно-патогенных бактерий.
В понятие заболевания можно отнести:
- гарднереллез;
- микоплазмоз;
- кандидоз.
Спровоцировать вагиноз могут и другие бактерии, которые при нормальной микрофлоре содержатся в незначительных количествах, а при ее изменении начинают интенсивно размножаться.
При проведении анализа можно обнаружить мобилункус в мазке, бактероиды, пептококки и пептострептококки. Однако выделения имеют неприятный запах именно из-за размножения гарднереллы, так как она формирует аминокислоты, из которых выделяют летучие амины, запах которых напоминает гнилую рыбу.
Причины развития заболевания
Основная причина развития бактериального вагиноза – снижение лактобактерий, служащих природным барьером от инфекций и отделяющих внешнюю среду и полость матки. Однако проблемы развиваются и на фоне следующих факторов:
- общее снижение иммунной защиты организма;
- частое использование мыла при соблюдении интимной гигиены;
- частое спринцевание;
- гормональные перепады (беременность, климакс).
Нередко развивается дисбактериоз после антибиотиков, особенно, когда лечение было очень длительным и состояло из нескольких антибактериальных препаратов. Присутствие инородных тел во влагалище, частое использование тампонов также может сказаться на состоянии микрофлоры органа.
Примечание! Среди пациенток с диагнозом бактериальный вагиноз больше тех, которые используют внутриматочную спираль.
Отрицательно на состоянии микрофлоры влагалища могут сказаться такие факторы:
- ношение тесного синтетического белья;
- некачественные каждодневные гигиенические прокладки;
- неправильное питание, лишенное кисломолочных продуктов;
- наличие хронических патологий кишечника и дисбактериоз в том числе;
- состояния иммунодефицита;
- перенесенные заболевания органов малого таза;
- сопутствующие гинекологические патологии;
- применение гормональных контрацептивов в таблетках или свечах.
Все эти факторы приводят к развитию осложнений и патологии, требующей медицинского лечения.
Классификация заболевания
Классификация бактериального вагиноза выделяет несколько стадий течения патологии и видов в зависимости от характера болезни.
По степени тяжести выделяют 3 разновидности:
- 1 стадия – в мазке нет полезной флоры, но патогенная в пределах нормы;
- 2 стадия – снижение палочек Додерлейна и рост грамотрицательной и грамположительной флоры;
- 3 стадия – высокое содержание патогенных микроорганизмов, молочнокислые бактерии полностью отсутствуют.
По характеру протекания болезни выделяют острый вагиноз, стертый и бессимптомный.
Симптоматика заболевания
К сожалению, первые признаки развития бактериального вагиноза могут появиться далеко не сразу. Из-за этого сложно начать вовремя лечить болезнь. Иногда патологию удается определить во время плановой диагностики у гинеколога.
Во время острой фазы вагиноза могут появляться такие жалобы:
- серо-белые пенистые выделения из влагалища;
- запах выделений напоминает испорченную рыбу;
- боль при мочеиспускании;
- жжение и зуд наружных половых органов;
- дискомфорт во время половых отношений.
Если первая помощь не оказана, яркие симптомы могут на время исчезнуть, однако болезнь не пройдет совсем без последствий. Вскоре женщина может отмечать увеличение объема выделений незадолго до начала менструации, после половых контактов. В области промежности, на внутренней поверхности бедер и около анального отверстия может появляться раздражение и покраснение кожи.
Если инфекция возникла у взрослых мужчин, симптомы будут следующими:
- воспалительные процессы в мочеиспускательном канале;
- боли при мочеиспускании;
- воспаления на крайней плоти и коже головки;
- частые позывы в туалет.
Избавиться от бактериального вагиноза вполне возможно. Чтобы вылечить болезнь, следует как можно раньше обратиться к врачу для диагностики заболевания.
Диагностика патологии
Для выявления бактериального вагиноза у женщин проводят такие медицинские исследования:
- определяют ph влагалища (при вагинозе он выше 4,5);
- цитологию;
- ПЦР-анализ;
- тест на амины;
- посев мазка на питательную среду;
- микроскопическое исследование мазка.
Примечание! Взрослым мужчинам для выявления инфекции необходимо сдать на лабораторный анализ секрет предстательной железы.
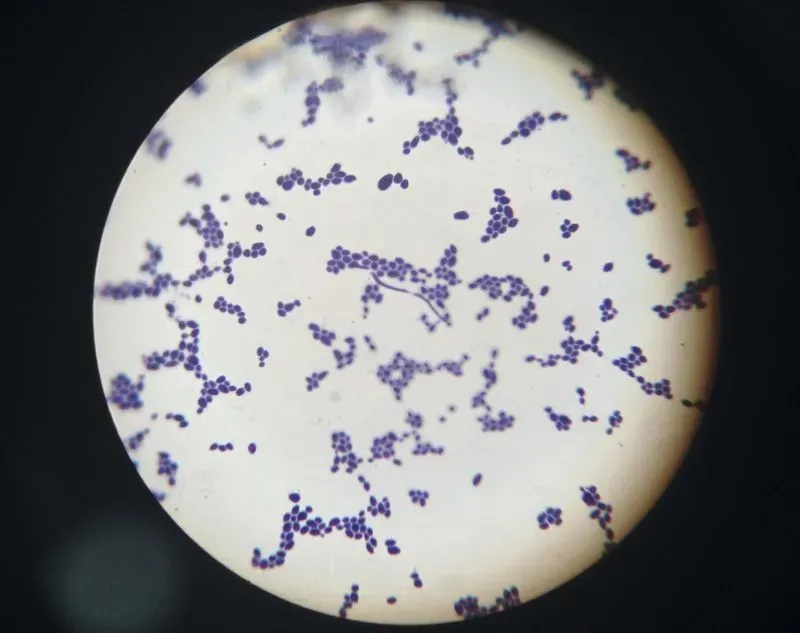
Для постановки точного диагноза обычно недостаточно одного исследования. Важно дифференцировать болезнь от молочницы, других урогенитальных инфекций. Даже если очевидна цитограмма бактериального вагиноза (как она выглядит, можно увидеть на фото), все равно применяют 3-4 методики одновременно. Если все оказываются положительными, врач подбирает подходящие методы лечения.
Принципы лечения
При вагинозе проводится лечение в домашних условиях. Врач выдает рецепт, направленный на то, чтобы активизировать естественные защитные силы организма, нормализовать гормональный фон и устранить патогенных возбудителей. Следующий этап лечения – восстановление микрофлоры влагалища.
Чтобы избежать обострения, врач может назначить такие лекарства:
- «Метронидазол»;
- «Трихопол»;
- «Мирамистин»;
- «Орнидазол»;
- «Тержинан».
Антибиотики применяются только в случае присоединения бактериальной инфекции. Доктор может назначить как местные средства, так и общего применения.
Практически всегда наряду с основным лечением врачи назначают свечи от бактериального вагиноза. Хорошо зарекомендовал себя такой препарат, как «Гексикон». При грибковых поражениях выписывают «Пимафуцин».
Тяжесть в животе после еды и тошнотаПосле того, как основная инфекция будет устранена, следует начать принимать препараты, восстанавливающие нормальную микрофлору. Назначают «Ацилакт» в форме свечей для восстановления флоры либо «Лактобактерин» и «Бифидумбактерин».
Лечение народными средствами может быть уместно только наряду с основной терапией. Местные способы, такие, как спринцевание содой и отварами дает только временный эффект и лишь снимает симптомы. Использовать народные способы стоит для общего укрепления иммунитета.
Профилактика
Профилактика заключается в выполнении следующих рекомендаций:
- периодически посещать женского врача и сдавать анализы;
- не спринцеваться антисептическими средствами;
- не заниматься самолечением, принимая гормоны и антибиотики;
- следить за правильным сбалансированным питанием;
- соблюдать гигиену половых органов с помощью специальных средств.
Вагиноз, который был обнаружен и вылечен своевременно, как правило, не опасен.
Периодическое обследование и чуткость к собственному организму помогут женщине сохранить репродуктивную функцию и отличное самочувствие!
Смотрите видео:
Симптомы вагиноза и цитолитического синдрома
Цитолиз – это разрушение структуры клетки, приводящее к нарушению ее жизнедеятельности. Цитолитический синдром – совокупность показателей, характеризующих деструктивные процессы, происходящие в печени.
Изменение лабораторных показателей при цитолитическом синдроме
 Следствием воздействия разрушающего фактора на печень является нарушение проницаемости клеточной мембраны гепатоцитов, некробиоз клетки, выход в плазму ферментов. Именно исследование уровня этих ферментов позволяет судить об активности процессов, происходящих в печени.
Следствием воздействия разрушающего фактора на печень является нарушение проницаемости клеточной мембраны гепатоцитов, некробиоз клетки, выход в плазму ферментов. Именно исследование уровня этих ферментов позволяет судить об активности процессов, происходящих в печени.
Наиболее изученными являются несколько показателей, определение которых позволяет судить о степени цитолиза. К ним относят:
- АЛТ (Аланинаминотрансфераза)
- АСТ (Аспартатаминотрансфераза)
- ГГТ (Глутамилтрансфераза),
- ГЛДГ (Глутаматдегидрогеназа),
- ЛДГ (Лактатдегидрогеназа).
Повышение уровня ферментов в 2-5 раз считается умеренной гиперферментемией, повышение в 6-10 раз – средней, свыше 10 раз – большой.
Достаточно часто при цитолитическом синдроме имеет место и повышение уровня билирубина, особенно прямого, хотя сохраняется билирубинемия обычно недолго.
Большое значение для понимания процессов, происходящих в печени, играет также исследование сывороточного железа как показателя обменных процессов.
Наблюдаемые биохимические сдвиги говорят о том, что нельзя исключить у пациента наличие острого гепатита, обострения хронического процесса или злокачественного образования печени, а также можно судить и о тяжести процессов, происходящих в ней. Однако эти величины могут повышаться и при других патологиях:
- Остром инфаркте миокарда;
- Гемолитической или В12-дефицитной анемии;
- Травмах, сопровождающихся большими раневыми поверхностями;
- После проведенного хирургического вмешательства;
- Лейкозах.
 Таким образом, исследование ферментемии, билирубинемии, уровня сывороточного железа позволяет подтвердить наличие цитолиза, то есть разрушения клеток печени. По причине развития цитолиза выделяют следующие виды:
Таким образом, исследование ферментемии, билирубинемии, уровня сывороточного железа позволяет подтвердить наличие цитолиза, то есть разрушения клеток печени. По причине развития цитолиза выделяют следующие виды:
- алкогольный,
- вирусный,
- лекарственный,
- наследственно-обусловленный,
- опухолевый,
- гипоксический.
Процессы, происходящие при этом в печени, могут быть как обратимыми, так и необратимыми. Клиническими проявлениями в зависимости от распространенности и тяжести процесса могут быть помимо цитолитического синдрома, следующие: желтушный, диспепсический, астеновегетативный, геморрагический.
Что же касается диагностики конкретного заболевания, то здесь необходимо учитывать данные всего комплекса обследования пациента: жалобы, сбор анамнеза, инструментального обследования.
Что такое цитолитический вагиноз
Цитолитический вагиноз – это процесс разрушения эпителиальных клеток влагалища. Происходит он, когда в силу каких-то причин молочнокислые бактерии, являющиеся нормальной микрофлорой влагалища, начинают активно размножаться.
Но именно эти бактерии продуцируют весьма активную молочную кислоту, которая поддерживает уровень рН на определенном уровне (3.8-4.5), не давая тем самым распространению болезнетворных микроорганизмов.
При увеличении концентрации молочной кислоты из полезного защитного фактора она становится агрессивным и оказывает разрушающее воздействие на клетки эпителия влагалища.
Клинически это воздействие проявляется в виде
- чувства жжения, зуда,
- наличия обильных творожистых выделений,
- отечности и покраснения половых органов.
 Отличие цитолитического вагиноза от молочницы
Отличие цитолитического вагиноза от молочницы
Для того чтобы правильно выбрать тактику лечения, необходимо провести дифференциальную диагностику с молочницей, протекающей с аналогичными жалобами. На помощь здесь приходит микроскопическое исследование мазка отделяемого и исследование такого показателя как рН влагалища.
При цитолитическом вагинозе отмечается снижение уровня рН до 3.5 и ниже, в мазке отмечается повышение уровня лактобацилл, обнаруживается большое количество разрушенных эпителиоцитов. Лейкоцитарная формула, ответственная за остроту процесса, при этом в норме.
Самым же ярким диагностическим признаком является отсутствие роста Candida albicans, что имеет место при кандидозе.
Отличия будут и в лечении этих двух состояний. Если в случае с грибковым поражением достаточно назначения препаратов типа флюконазола, то при цитолитичесом вагинозе такое лечение может принести облегчение только в случае сочетанного поражения.
Усилия гинекологов при вагинозе негрибкового происхождения должны быть направленны на снижение уровня молочнокислых бактерий и нормализацию рН влагалища.
В этих целях рекомендуется следующее:
- Ограничить использование гелей для интимной гигиены со средой рН ниже 4.5;
- Отменить использование вагинальных свечей, содержащих лактобактерии;
- Провести спринцевание слабо-щелочным раствором (1 чайная ложка соды на 0.5 литра воды);
- Использование геля Актиферта, обладающего оптимальной кислотностью.
Главные симптомы и методы лечение фотодерматита.
Первая помощь при анафилактическом шоке.
Как распознать первые симптомы заболевания.
Как проявляется заболевание и чем оно характерно.
Бактериальный вагиноз
Бактериальный вагиноз (или гарднереллез) – распространенное заболевание женщин, причем женщин молодых, репродуктивного возраста. Заболевание развивается на фоне нарушения баланса бактерий во влагалище.
Влагалище здоровой женщины – сбалансированная среда, где сосуществуют более 1000 видов микроорганизмов, каждому из которых отведена своя роль; они образуют нормальную вагинальную микрофлору. Особую роль в ней выполняют лактобактерии, или лактобациллы (Lactobacillus spp.), а также бифидобактерии и пропионовокислые бактерии.
Лактобациллы (их в норме – почти 90%) – молочнокислые бактерии, выполняют первостепенную задачу – вырабатывают перекись водорода, создавая во влагалище кислую среду (рН 3,8 – 4,5). Именно такая среда сдерживает и уравновешивает агрессивную активность других (анаэробных) представителей, обитающих во влагалище.
Кларитин фармакологическая группа«Пусковой механизм» бактериального вагиноза –это всегда уменьшение числа полезных лактобактерий во влагалищной среде (или вовсе их исчезновение), что снижает концентрацию молочной кислоты во влагалище. Активизируются условно-патогенные (не опасные в нормальных условиях) анаэробные микроорганизмы, в первую очередь – гарднереллы (Gardnerella vaginalis), которые и занимают освободившуюся нишу. Число их возрастает в 5-6 раз. Гарднереллы заселяют влагалище в виде колоний, а образуемые ими летучие соединения – амины – имеют характерный запах (тухлой рыбы).
Бактериальный вагиноз (или гарднереллез) – распространенное заболевание женщин, причем женщин молодых, репродуктивного возраста. Заболевание развивается на фоне нарушения баланса бактерий во влагалище.
Влагалище здоровой женщины – сбалансированная среда, где сосуществуют более 1000 видов микроорганизмов, каждому из которых отведена своя роль; они образуют нормальную вагинальную микрофлору. Особую роль в ней выполняют лактобактерии, или лактобациллы (Lactobacillus spp.), а также бифидобактерии и пропионовокислые бактерии.
Лактобациллы (их в норме – почти 90%) – молочнокислые бактерии, выполняют первостепенную задачу – вырабатывают перекись водорода, создавая во влагалище кислую среду (рН 3,8 – 4,5). Именно такая среда сдерживает и уравновешивает агрессивную активность других (анаэробных) представителей, обитающих во влагалище.
«Пусковой механизм» бактериального вагиноза –это всегда уменьшение числа полезных лактобактерий во влагалищной среде (или вовсе их исчезновение), что снижает концентрацию молочной кислоты во влагалище. Активизируются условно-патогенные (не опасные в нормальных условиях) анаэробные микроорганизмы, в первую очередь – гарднереллы (Gardnerella vaginalis), которые и занимают освободившуюся нишу. Число их возрастает в 5-6 раз. Гарднереллы заселяют влагалище в виде колоний, а образуемые ими летучие соединения – амины – имеют характерный запах (тухлой рыбы).
Симптомы бактериального вагиноза у женщин
Бактериальный вагиноз имеет 2 варианта течения: с характерными симптомами заболевания и без симптомов. Женщины обращают внимание на обильные, иногда пенящиеся, выделения из влагалища, напоминающие запахом тухлую рыбу. Запах может усиливаться перед и после менструации, во время полового акта.
В ходе болезни вязкость и цвет выделений могут меняться. Так, в начале гарнереллеза симптомы сводятся к появлению белей жидковато-слизистой консистенции, при затяжном течении они становятся густыми и вязкими. Цвет выделений может приобрести желтовато-зеленую окраску. Как правило, процесс затягивается на 2 -3 года.
Часто единственный признак гарднереллеза у женщин – появление серо-беловатых выделений (белей) из половых путей. Обращает внимание и запах белей, аналогичный запаху тухлой рыбы. Но довольно часто бактериальный вагиноз вообще не проявляется. Приблизительно в 45% случаев бактериальный вагиноз протекает у женщин бессимптомно, и это усложняет процесс диагностики.
К выделениям могут добавляться и другие симптомы: боль и неприятные ощущения в области гениталий, возникающие при половом акте – диспареуния, зуд и жжение в области наружных половых органов.
При таких симптомах бактериальный вагиноз заподозрить несложно. Однако приблизительно у половины пациенток заболевание протекает бессимптомно: положительные лабораторные признаки бактериального вагиноза и отсутствие клинических симптомов. В этом случае на мысль о возможном бактериальном вагинозе наводят частые и тяжело протекающие воспалительные заболевания и регулярно возникающие рецидивы после проведенного лечения.
Почему симптомы гарднереллеза у мужчин часто стерты?
«Сильная половина» получает бактерию Gardnerella vaginalis, возбудителя гарднереллеза, от инфицированной женщины во время полового акта. Но, в отличие от женщины, гарднереллез у мужчины чаще наблюдают в формате носительства. Это объясняют особенности урогенитального тракта, в нижние отделы которого попадает и где задерживается гарднерелла. В этот период, сам того не ведая (поскольку отсутствуют симптомы) мужчина опасен для своих партнерш, поскольку заражает их при половом контакте.
Если на фоне Gardnerella vaginalis в мочеполовой системе мужчины развивается воспаление, симптоматика становится ярче: явления уретрита (болезненное мочеиспускании, боль и жжение в уретре), а далее – воспаление головки полового члена (отек, боль, выделения с неприятным запахом). Симптомы гарднереллеза у мужчины в форме неспецифического воспаления помогают врачу быстро поставить диагноз и назначить лечение.
Бактериальный вагиноз
 Проблема бактериального вагиноза является весьма широко распространенной, поскольку встречается он у 10-60% женщин. Это заболевание также называется гарднереллезом, который по своей сути является дисбактериозом.
Проблема бактериального вагиноза является весьма широко распространенной, поскольку встречается он у 10-60% женщин. Это заболевание также называется гарднереллезом, который по своей сути является дисбактериозом.
Поскольку микрофлора влагалища это очень гибкая и быстро меняющаяся экосистема, в которой более 90% обитателей составляют лактобациллы, выполняющие протекторные функции, их уменьшение приводит к дисбактериозу. Именно лактобациллы занимаются переработкой в молочную кислоту гликогена, которым богаты эпителиальные клетки, в результате происходит снижение уровня ph. Также благодаря лактобациллам на стенках влагалища происходит образование перекиси водорода, обладающей способностью подавлять увеличение числа анаэробных бактерий, стафилококков, Gardnerella vaginalis и прочих микроорганизмов, которые в норме имеются у каждой женщины, но в очень малом количестве.
Если по разным причинам объем лактобацилл падает, начинает стремительно расти число условно-патогенных микробов, к которым и относится гарднерелла – возбудитель вагиноза.
Стоит знать, что хотя возбудители гарднереллеза и передаются от партнера к партнеру, заболевание это совсем не является венерическим.
Причины
 Основная причина, при которой появляются симптомы вагиноза, это снижение процента лактобацилл и одновременное замещение их микробами под названием Gardnerella vaginalis.
Основная причина, при которой появляются симптомы вагиноза, это снижение процента лактобацилл и одновременное замещение их микробами под названием Gardnerella vaginalis.
Существует сразу несколько факторов, присутствие которых в жизни женщины повышает риск появления признаков гарднереллеза (бактериального вагиноза):
- Антибиотикотерапия,
- Снижение местного и общего иммунитета: часто встречается, судя по отзывам, бактериальный вагиноз при ВИЧ,
- Использование лекарственных препаратов (контрацептивных кремов и свечей) на основе 9-ноноксинола, а также презервативов, обработанных этим же активным веществом,
- Спринцевание, при котором очень быстро может развиться дисбактериоз влагалища, поскольку при таких процедурах вымывается здоровая микрофлора,
- Недавно перенесенные воспалительные заболевания мочеполовой сферы,
- Нарушения менструального цикла различной этиологии,
- Длительное использование внутриматочной спирали,
- Фоновые процессы в шейке матки.
Симптомы бактериального вагиноза
Бактериальный вагиноз достаточно просто распознать по главному его симптому, а именно по своеобразному запаху из полового органа, очень похожему на «аромат» тухлой рыбы. Этот специфический запах особенно чувствуется при незащищенном половом акте, поскольку щелочная среда мужского семени стимулирует выделение аминов.
- Присутствие выделений, которые редко отличаются от обычных физиологических: необильные, беловатого цвета, почти не пачкают нижнее белье. Обычно объем выделений увеличивается после полового акта и перед началом менструального цикла.
- При прогрессирующем или хроническом течении заболевания бели меняют свой характер, становясь тягучими, густыми, желтовато-зеленоватого цвета, порой пенистой консистенции.
- При половом акте женщины с гарднереллезом часто испытывают дискомфорт и сухость во влагалище
- В очень редких случаях наблюдаются нарушение мочеиспускания, зуд, покраснение слизистой.
Чаще всего наблюдается бессимптомное течение болезни, поэтому гарднереллез разделяют на:
- Бессимптомный,
- Имеющий клинические проявления.
Бактериальный вагиноз при беременности
Во время вынашивания чада организм будущей мамы меняется до неузнаваемости: формируется новая гормональная система, в которой начинают преобладать гестагены, часто именуемые «гормонами беременности». Именно они делают ph-среду влагалища крайне неустойчивой, в результате чего возрастает риск увеличения числа микробов, что приводит к гарднереллезу.
Хотя ответ на вопрос, можно ли забеременеть при вагинозе бактериальном положительный, присутствие этого заболевания может стать причиной нежелательных последствий. Обычно происходит наоборот – женщина сначала узнает о своем интересном положении, а потом на фоне гормональной перестройки обнаруживает симптомы гарднереллеза. Чаще всего заболевание протекает достаточно легко и бессимптомно, легко диагностируется и поддается лечению, не доставляя проблем ни матери, ни плоду.
Поскольку бывают случаи замершей беременности при бактериальном вагинозе, оставлять эту болезнь без внимания крайне нежелательно. Именно поэтому дамы в положении обязательно обследуются у гинеколога и при необходимости проходят курс терапии. Другой причиной неразвивающейся беременности может стать присутствие кокков экссудативного базального децидуита и бактериального вагиноза.
Если девушка забеременела при бактериальном вагинозе, при низком иммунитете возрастает риск начала воспаления, присоединения патогенной флоры, что приводит к развитию восходящей инфекции, а это уже чревато инфицированием плода. Подобные случаи бывают редко, но как бактериальный вагиноз, так и уреаплазма подлежат обязательному диагностированию и, при необходимости, лечению.
Диагностика
При необходимости диагностировать гарднереллез применяются «критерии Амселя» — 4 скрининговых теста:
- Определяется патологический характер белей,
- Устанавливается ph выделений, равный или превышающий 4,5,
- Положительный аминный тест – именно поэтому выделения пахнут гнилой рыбой,
- Обнаружение ключевых клеток, т.е. зрелых клеток эпителия стенок влагалища, на которых адгезированы коккобациллы.
Если хотя бы 3 теста из четырех являются положительными, диагноз можно считать установленным.
Также в качестве метода диагностики применяются культуральный метод и метод количественной ПЦР.
Получив результаты анализов, врач-гинеколог может установить степень вагиноза:
- I степень –он же компенсированный бактериальный вагиноз характеризуется отсутствием микрофлоры при неизмененных ключевых клетках. Также высок риск заселения аномальной микрофлорой.
- II степень– или субкомпенсированный гарднереллез: обнаруживается снижение числа лактобактерий, появляются в малом количестве «ключевые клетки», наблюдается активный рост условно-патогенной микрофлоры,
- III степень– или декомпенсированный вагиноз: выраженные признаки заболевания, множество «ключевых клеток» на фоне отсутствия лактобацилл и присутствия большого числа различных микроорганизмов. Это т.н. постоянный бактериальный вагиноз.
Перед постановкой окончательного диагноза лечащий гинеколог обязательно дифференцирует гарднереллез от грибкового поражения влагалища, неспецифических вагинитов и ЗППП.
Лечение бактериального вагиноза
В зависимости от степени тяжести, выраженности симптомов, наличия сопутствующих заболеваний или воспалений и других факторов грамотные и высококвалифицированные специалисты медицинского центра «Клиника К+31» подберут подходящую именно вам схему лечения вагиноза бактериального, которая включает не только антибактериальную терапию, но также восстановление здоровой микрофлоры влагалища.
Предварительно врач проведет подробный опрос пациента, узнав такие данные, как:
- Давность гарднереллеза,
- Выраженность симптомов,
- Сопутствующие гинекологические болезни,
- Форма протекания заболевания,
- Экстрагенитальные патологии,
- Наличие или отсутствие воспалительных процессов и т.д.
Наши специалисты не только подберут грамотное, щадящее и эффективное лечение, но также проконсультируют по поводу соблюдения ряда правил, способствующих скорейшему выздоровлению. Так, на время лечения не рекомендуется половая жизнь, прием спиртных напитков, острых и пряных блюд.
Исключено самолечение, поскольку при неправильном подборе препаратов можно ухудшить течение заболевания и ещё больше усугубить имеющийся дисбактериоз. Поэтому ответ на вопрос «как лечить бактериальный вагиноз» лучше оставить специалистам.
Грамотная и качественная диагностика, а также правильно выбранное лечение гарантируют полное излечение от бактериального вагиноза.
Обращайтесь в медицинский центр «Клиника К+31», скажите «нет» бактериальному вагинозу.
Профилактика бактериального вагиноза
Поскольку гарднереллез связан с дисбактериозом влагалища, профилактические меры должны быть направлены на поддержание здоровой микрофлоры и сведение к минимуму факторов риска:
- Регулярная интимная гигиена с исключением спринцеваний без показаний врача,
- Аккуратное применение противогрибковых средств и антибиотиков,
- Одновременное лечение дисбактериоза кишечника,
- Отсутствие беспорядочной половой жизни,
- Грамотно подобранная гормональная контрацепция,
- Регулярное посещение гинеколога.
Медицинский центр «Клиника К+31» — ваш путь к здоровой жизни!