При ревматизме температура
Как правильно диагностировать ревматизм?
Ревматизм — угроза для здоровья детей, подростков, взрослых, пожилых. Заболевание характеризуется высоким риском проявления негативных последствий, включая инвалидность. Самостоятельно недуг не проходит, а успешность лечения обуславливается временем начала терапии. Шансы на полное исцеление значительно повышает своевременная диагностика. Однако составить правильное медицинское заключение непросто — ревматическая лихорадка проявляется огромным разнообразием симптоматики. Правильный диагноз зависит от профессионализма медицинских сотрудников, обладающих нужными знаниями и необходимым опытом.
Первичная диагностика ревматического заболевания по характерным симптомам
Заподозрить у пациента ревматическое заболевание позволяет осмотр. В ходе приема доктор выявляет подозрительную симптоматику:
- Повышенная температура (часто более 39 градусов) позволяет предположить наличие воспалительного процесса. Важно помнить — некоторые случаи заболевания протекают без температурных изменений.
- Воспаления соединительной ткани, области суставов проявляются болезненностью. Например, ревматическое поражение кистей рук выделяется нестерпимой болью в процессе сгибания пальцев.
- Припухлость области суставов позволяет предположить наличие патологического процесса (например, опухает локтевой сустав). Встречаются случаи покраснения кожи около воспаленной области.
- Нарушения работы сердца — последствия ревматической атаки (у пациентов нарушается ритм, возникают колющие боли, отмечается чувство тяжести в грудной клетке);
- Страдает общее самочувствие (больные резко устают, ощущают спад активности);
- Кожные покровы поражают кольцевидные пятна, под кожей локализуются маленькие узелки.
- Больные отмечают нарушения эмоциональной сферы. Особенно ярко симптомы проявляются у детей: повышается капризность, ухудшается запоминание, снижается внимание, нарушается сон.
- Двигательную активность затрагивают негативные изменения: трясутся руки, сложно держать предметы, непроизвольно подергивается голова.
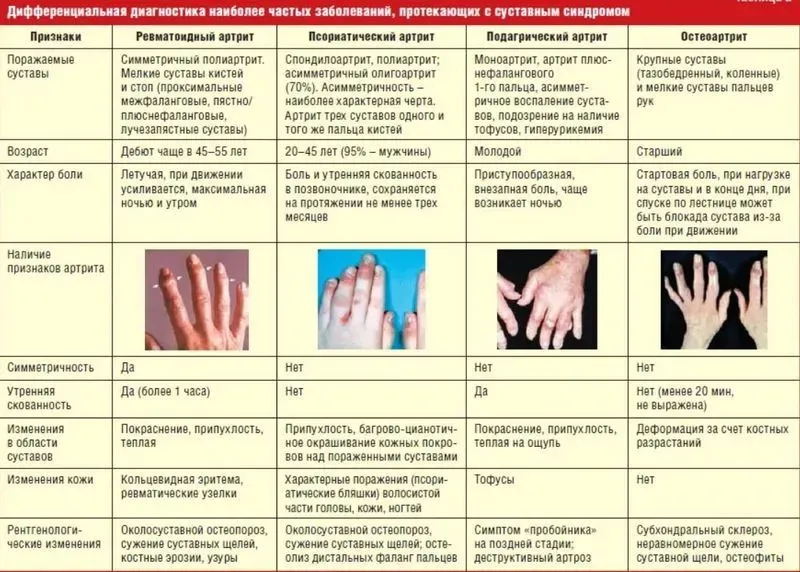
Высококвалифицированный доктор не выносит заключение только по внешним признакам. Свои подозрения медицинский сотрудник записывает в карточку, высказывая диагноз в форме предположения. Для установления точного медицинского заключения проводится дифференциальная диагностика ревматизма, включающая дополнительные методы обследования (например, проведение анализа крови, электрокардиограммы).
Диагностические критерии ревматизма Киселя-Джонса-Нестерова
Диагностика ревматизма — сложная задача даже для опытного доктора. Многообразные признаки поражения, наличие стертых течений болезни, разные формы недуга затрудняют выявление верной причины ухудшения здоровья. Единого метода для точной диагностики ревматической атаки не существует.
Установление диагноза основано на комплексе симптомов, предложенных педиатром А.А. Киселем еще в 1940 году. Ценные дополнения внес кардиолог Т. Джонс. Разработанный учеными симптоматический комплекс утвердился американской ассоциацией кардиологов в 1965 году, а несколько позже усовершенствовался А.И. Нестеровым.
Диагностические критерии Киселя-Джонса-Нестерова состоят из основных и дополнительных признаков. Диагностика ревматизма у детей и взрослых проводится по аналогичным критериям с учетом возрастных норм.
В основную симптоматику ревматизма включены следующие нарушения:
- воспалительное поражение сердечных оболочек;
- воспалительная реакция в суставах;
- аномальные двигательные акты;
- подкожные узелки;
- кольцевидные розовые пятна на коже;
- наличие факторов риска (родственники с аналогичным недугом, перенесенные стрептококковые болезни);
- эффективность использования противоревматических препаратов (наступление улучшения через несколько дней после начала лечения).
Раннее развитие недуга проявляется более яркими признаками, чем хроническая форма. Не стоит медлить — обращайтесь в поликлинику при малейших подозрениях!
Как правило, основная симптоматика ревматических атак сопровождена дополнительными признаками. Заболевание выявляется по общим дополнительным критериям:
- пациентов беспокоит повышенная температура;
- больные жалуются на слабость, чувство перманентной усталости;
- кожа отличается бледностью;
- пациенты часто потеют (особенно ночью);
- из носовой полости вытекает кровь;
- пациентов беспокоят боли.
Лабораторная диагностика позволяет выявить комплекс дополнительных специальных симптомов ревматизма:
- Количество лейкоцитов превышает нормальные показатели. Выявить уровень содержания белых защитных клеток помогает общий анализ крови. Важно понимать — у детей и взрослых нормы различаются. Например, для взрослых превышением лейкоцитов считается уровень выше 9 х109/л, для детей до года — 17,5.
- Увеличивается СОЭ (скорость, с которой оседают эритроциты). Женщин должны насторожить показатели выше 15 мм/ч, пациентов мужского пола — превышение показателя в 10 мм/ч. Выделить СОЭ можно на общем анализе крови.
- Повышенное содержание фибриногена (обнаруживается в результатах биохимического анализа). Норма фибрина составляет 3-4 г/л. При ревматической атаке показатели увеличиваются в 3 раза.
- Обнаружение С-реактивного белка. Нормальное функционирование организма подразумевает отсутствие подобного белка. При ревматизме С-реактивный белок находится в биохимическом анализе крови.
- Присутствует рост количества альфа-глобулинов (специальные белки, отвечающие за иммунитет) Нормой содержания альфа-глобулинов первого типа считается значение до 5 %, второго типа — до 13 %. Выявить точный процент белков помогает анализ сыворотки крови.
- Отмечается рост гамма-глобулинов (белки, защищающие организм от проникновения инфекций). В норме количество гамма-глобулинов не превышает 22 %. Для определения уровня содержания глобулинов проводится исследование сыворотки крови.
- Увеличивается количество мукопротеидов (определяется по сыворотке крови). Резкое увеличение мукопротеидов указывает на острое начало ревматической атаки.
Помните — точные результаты получаются только при правильной подготовке к забору крови. Накануне исключите острую, жирную пищу. Непосредственно перед анализами не рекомендуется есть или пить. Также лучше обращаться в лабораторию в утренние часы.
Критерии диагностики ревматизма от Всемирной Организации Здравоохранения
В 1982 американскими исследователями были пересмотрены критерии диагностики ревматических атак. Спустя 7 лет Всемирная Организация Здравоохранения огласила модифицированный комплекс симптомов, разделив их на две группы:
- Большие критерии. К данной группе относятся воспалительные процессы в сердечных оболочках, воспаление суставов, бесконтрольные движения, розовые кольца на коже, ревматические узелки под кожным покровом.
- Малые критерии включают результаты клинической и лабораторной диагностики. Подтверждают ревматический недуг рост скорости оседания эритроцитов, проявление С-реактивного белка, обнаружение роста лейкоцитов. Также необходимы положительные пробы, доказывающие присутствие стрептококка у пациента (анализ АСЛ-О, мазок из горла). Ранее перенесенный ревматизм — дополнительное подтверждение медицинского заключения.
Важно! По одному критерию диагноз не выставляется. Для правильного медицинского диагноза необходимо выделить хотя бы по два критерия в каждой группе. Доктор обязан принимать во внимание все признаки в совокупности. В сомнительных случаях лучше посетить несколько медицинских сотрудников, повторно сдать анализы.
Правильный, своевременный диагноз — основа успешного лечения ревматизма. Помните о комплексности диагностики, не утаивайте от доктора подозрительные симптомы. Не бойтесь услышать неутешительный диагноз — ревматизм успешно излечивается!
Как вылечить язык от трещин в домашних условияхРевматизм
Скидки для друзей из социальных сетей!
Эта акция – для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб и Инстаграм! Если вы являетесь другом или подписчиком страницы клиники.
Житель микрорайона «Савеловский», «Беговой», «Аэропорт», «Хорошевский»
В этом месяце жителям районов «Савеловский», «Беговой», «Аэропорт», «Хорошевский».
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
“Men’s Health”, медицинский блог (август 2016г.)
Так называемыйревматизмилиострая ревматическая лихорадка(по новой терминологии) – это системное воспалительное заболевание соединительной ткани, при котором патологический процесс имеет тропность к оболочкам сердца и суставам.
Еще в начале 20 века под понятием «ревматизм» подразумевались практически любые болезни суставов – у врачей не было необходимости и возможности дифференцировать эти недуги, тем более что и набор целительных процедур не отличался разнообразием. Сегодня же в арсенале врача-ревматолога широкий выбор методов диагностики, позволяющих отличать ревматизм от множества других заболеваний ревматологического профиля, для каждого из которых существует своя стратегия лечения.
Ревматизм– это заболевание преимущественно детей в возрасте от 6 до 15 лет, причем страдает в данной возрастной группе только 1 ребенок из 1000.
Первичный ревматизм у взрослых пациентовнаблюдается реже. По статистике, женщины в 2 – 3 раза чаще страдают от этой болезни, чем мужчины.
Ревматизм обычно начинается спустя некоторое время после стрептококковой инфекции носоглотки, а через несколько лет может превратиться в хроническое, неизлечимое заболевание. К счастью, только 1-3% пациентов, перенесших инфекцию, становятся жертвами ревматизма.
Причины ревматизма
Почему одни люди заболевают ревматизмом, а другие при тех же самых условиях нет? Больше шансов получить ревматизм у людей, часто болеющих лор-заболеваниями. В группе риска те, чьи родственники имеют данное заболевание, и те, у кого в крови обнаружился B-клеточный маркер D8/17.
Итак, факторы риска:
- стрептококковая инфекция (ангина, скарлатина, фарингит);
- дефекты иммунной системы, наличие аутоиммунитета;
- генетическая предрасположенность к заболеванию.
Клиническая картина ревматизма
Пусковым механизмом для развития ревматизма является попадание в организм стрептококка, в результате чего иммунная система начинает вырабатывать антитела для борьбы с инфекцией. Однако в самом организме, а именно в соединительных тканях и сердечной мышце, имеются такие же по структуре молекулы. В силу наличия этого фактора иммунитет начинает «воевать» со своими клетками. В итоге происходит поражение соединительной ткани, а это чревато пороками сердца и деформацией суставов.
Формы ревматизма
- кардиальная форма (сердечный ревматизм), когда поражаются все оболочки сердца (панкардит), миокард (миокардит), эндокард (эндокардит);
- суставная форма (ревматизм суставов);
- кожная форма;
- легочная форма (плеврит);
- ревматическая хорея (пляска святого Витта).
Симптомы ревматизма
Ревматизм имеет самые разнообразные проявления: поражение сердца, суставов, нервной и дыхательной системы. Через 2-3 недели после заболевания ангиной или фарингитом появляются первые признаки ревматизма: лихорадка, слабость, усталость, головная боль. У некоторых людей острый ревматизм начинается через 1-2 дня после переохлаждения, даже без связи с инфекцией.
Ревматизм сердца
Уже в начале заболевания начинаются боли в сердце, усиленное сердцебиение, одышка даже в состоянии покоя.
Ревматический полиартрит
При суставном ревматизме ног и рук появляются боли в коленных, локтевых, лучезапястных, плечевых суставах. Суставы отекают, активные движения в них ограничиваются. Как правило, после приема нестероидных противовоспалительных препаратов боли при ревматизме быстро проходят.
Кожный ревматизм
При кожном ревматизме повышается проницаемость сосудов. Поэтому на нижних конечностях появляются кожные высыпания.
Ревматический плеврит
Достаточно редкое проявление болезни. Основные симптомы: температура тела держится выше 38 градусов, сильные боли в области грудной клетки, сухой кашель, одышка, при аускультации можно услышать плевральный шум. Чаще заболевание ограничивается достаточно легкой формой плеврита.
Эхокардиография с допплеровским анализом
Ревматические проявления поражения нервной системы
Иногда ревматизм может спровоцировать поражение мозговых оболочек, подкоркового слоя и мозгового вещества. Одно из проявлений заболевания – пляска Святого Витта. При этом осложнении происходит судорожное, непроизвольное сокращение мышц лица, туловища рук и ног. При резком сокращении голосовой щели может произойти удушье, что очень опасно для жизни человека.
Версатис инструкция по применениюАбдоминальный синдром
Этот вид осложнения характерен для детей и подростков. Сопровождается повышенной температурой тела, тошнотой, рвотой, болью в животе в виде схваток.
Ревматизм нельзя пускать на самотек или лечить, полагаясь на советы друзей и родственников, пусть даже знакомых с этим недугом. Потеря времени приводит к прогрессированию болезни и опасным осложнениям при ревматизме.Существует угроза развития мерцательной аритмии, миокардиосклероза. Возможно поражение легких, почек. А самое опасное – это тромбоэмболия (блокирование тромбом легочной артерии), которая может внезапно оборвать жизнь больного.
Диагностика ревматизма
При диагностике заболевания применяют следующие методы:
- ЭКГ;
- УЗИ сердца;
- рентгенологическое исследование (помогает увидеть изменение размера и формы сердца);
- общий анализ крови (может показать уровень СОЭ, анемию и др.);
- иммунологический анализ крови (появление С-реактивного белка, наличие стрептококковой инфекции).
Общий анализ крови
Иммунологический анализ крови
Диагностика ревматизма в МедикСити
Лечение ревматизма
При лечении ревматизма используют различные виды терапии:
- назначение антибиотиков пенициллинового ряда помогает уничтожить стрептококк;
- применение нестероидных противовоспалительных препаратов (вольтарен, индометацин) уменьшает активность воспалительного процесса;
- назначение глюкокортикоидов (преднизолон) помогает предупредить воспаление сердца;
- назначение рибоксина, кокарбоксилазы (способствует улучшению обмена веществ в сердце).
Профилактика ревматизма
В зависимости от той цели, которую вы хотите достичь, может бытьпервичнаяивторичная профилактика ревматизма.
Впервичнуювходит возможность предупреждения болезни, и этот вариант касается людей, входящих в группу риска: ослабленных детей, пациентов с нарушенным иммунитетом и генетической предрасположенностью. Рекомендуются здоровый образ жизни – закаливание, правильное питание, занятия на свежем воздухе.
Вторичная профилактикапредназначается для людей, уже перенесших ревматизм. Необходимо постоянно контролировать состояние своего здоровья и выполнять все предписания врача. Только так можно избежать осложнений при хроническом ревматизме.
В многопрофильной клинике «МедикСити» вы можете пройти полноценное ревматологическое обследование и получить консультацию опытного врача-ревматолога. Мы знаем, как лечить ревматизм, артроз, болезнь Бехтерева, синдром Рейно, красную волчанку, васкулиты, подагру, системную склеродермию и другие болезни.
Чем опасна острая ревматическая лихорадка, причины и лечение
Острая ревматическая лихорадка – это одно из наиболее тяжелых осложненийстрептококковых тонзиллитов(синонимичные названия патологии – ревмокардиты, заболевание Буйно-Сокольского).
Данное заболевание проявляется воспалительными повреждениями соединительнотканных волокон и характеризуется поражением преимущественно сердечных и суставных тканей (поражения ЦНС и кожи на данный момент регистрируются редко).
Следует отметить, что вероятность развития заболевания и тяжесть его течения в значительной степени зависят от наличия предрасположенностей к развитию инфекций стрептококкового генеза. Также заболевание в 2.5 раза чаще встречается у женщин.
Острые ревматические лихорадки являются одной из наиболее частых причин госпитализации пациентов младше двадцати четырех лет в кардиологические отделения. Наиболее часто острая ревматическая лихорадка развивается у пациентов от семи до пятнадцати лет. У пациентов старшего возраста чаще регистрируют повторные приступы лихорадок ревматического генеза и хронические патологии сердечных клапанов.
Что такое острые ревматические лихорадки
При этом ОРЛ поражает преимущественно сердечные (кардиты) и суставные ткани (полиартриты). Реже встречается развитие ревматических хорей (повреждение тканей ЦНС) и кольцевидных эритем или ревматических узлов (ревматические поражения кожных покровов).
Развитие симптомов ОРЛ является следствием развития аутоиммунных ответов на антигены стрептококковых генезов, схожие с аутоантигенными структурами поражаемых клеток организма.
Острая ревматическая лихорадка – причины
Причиной развития данного заболевания являются стрептококки бета-гемолитических типов из группы А.
Штаммы стрептококков, вызывающие стрептококковые пиодермии по типу импетиго, неспособны приводить к развитию острых ревматических лихорадок.
Обычно острая ревматическая лихорадка у детей регистрируется гораздо чаще, чем у взрослых.
Симптоматика ОРЛ описывается с давних времен, однако, ранее это заболевание протекало, как правило, с развитием хореи. Современная острая ревматическая лихорадка протекает преимущественно с:
- малосимптомными проявлениями;
- снижением частоты развития тяжелых поражений сердечных клапанов;
- единичными случаями повреждения ЦНС;
- низкой частотой встречаемости затяжных и латентных случаев заболевания;
- увеличением частоты встречаемости заболевания среди пациентов старше двадцати лет.
Факторами риска формирования ОРЛ являются:
- возраст пациента от пяти до двадцати лет;
- наличие наследственных предрасположенностей к возникновению заболеваний стрептококкового генеза;
- проживание в районах с низкими температурами и высоким уровнем влажности;
- наличие хронических очагов инфекции стрептококкового генеза или частое развитие острых инфекций;
- наличие врожденных патологий сердечно-сосудистой системы или аутоиммунных патологий, сопровождающихся системным поражением соединительнотканных волокон;
- отягощенный семейный анамнез (частые стрептококковые инфекции у близких родственников, патологии сердечно-сосудистой системы у родственников, семейные случаи острых ревматических лихорадок и т.д.);
- недоношенность (у маловесных и недоношенных детей ОРЛ в дальнейшем регистрируется чаще);
- наличие носительства В-лимфоцитарных аллоантигенов;
- наличие у пациента 2-й или 3-й группы крови;
- наличие у пациента высоких уровней неопретинов и антител к кардиолипинам;
- проживание в экономически неблагоприятных регионах;
- плохое питание, авитаминозы, истощение;
- хронический дефицит сна и переутомление;
- алкоголизм или употребление наркотических средств и т.д.
Также следует подчеркнуть, что в связи с нерационально проводимой антибактериальной терапией и высокой частотой самолечения произошло увеличение количества антибиотикорезистентных штаммов бета-гемолитических стрептококков.
Острая ревматическая лихорадка – этиология
ОРЛ развиваются после перенесенных заболеваний стрептококковой этиологии. У большинства пациентов с ОРЛ, в острейших фазах болезни в крови выявляются высокие титры антител к стрептококковым агентам.
Следует отметить, что прием антибактериальных средств с высоким уровнем антистрептококковой активности способствует предотвращению развития повторных атак ревматической лихорадки.
У детей в периоде новорожденности и пациентов младше четырех лет инфекции стрептококковой этиологии регистрируются редко.
Передача инфекции стрептококкового генеза осуществляется воздушно-капельно. Реже реализуется контактно-бытовой механизм передачи (общие предметы быта, игрушки).
Главным источником возбудителей инфекции являются пациенты с острыми стрептококковыми заболеваниями, реже заражение происходит от здоровых носителей стрептококковых инфекций. Риск заражения от здорового носителя чаще реализуется у лиц, проживающих с носителем в одной квартире.
Чем опасна острая ревматическая лихорадка, причины и лечение
Острая ревматическая лихорадка – это одно из наиболее тяжелых осложненийстрептококковых тонзиллитов(синонимичные названия патологии – ревмокардиты, заболевание Буйно-Сокольского).
Данное заболевание проявляется воспалительными повреждениями соединительнотканных волокон и характеризуется поражением преимущественно сердечных и суставных тканей (поражения ЦНС и кожи на данный момент регистрируются редко).
Следует отметить, что вероятность развития заболевания и тяжесть его течения в значительной степени зависят от наличия предрасположенностей к развитию инфекций стрептококкового генеза. Также заболевание в 2.5 раза чаще встречается у женщин.
Острые ревматические лихорадки являются одной из наиболее частых причин госпитализации пациентов младше двадцати четырех лет в кардиологические отделения. Наиболее часто острая ревматическая лихорадка развивается у пациентов от семи до пятнадцати лет. У пациентов старшего возраста чаще регистрируют повторные приступы лихорадок ревматического генеза и хронические патологии сердечных клапанов.
Что такое острые ревматические лихорадки
При этом ОРЛ поражает преимущественно сердечные (кардиты) и суставные ткани (полиартриты). Реже встречается развитие ревматических хорей (повреждение тканей ЦНС) и кольцевидных эритем или ревматических узлов (ревматические поражения кожных покровов).
Развитие симптомов ОРЛ является следствием развития аутоиммунных ответов на антигены стрептококковых генезов, схожие с аутоантигенными структурами поражаемых клеток организма.
Острая ревматическая лихорадка – причины
Причиной развития данного заболевания являются стрептококки бета-гемолитических типов из группы А.
Штаммы стрептококков, вызывающие стрептококковые пиодермии по типу импетиго, неспособны приводить к развитию острых ревматических лихорадок.
Обычно острая ревматическая лихорадка у детей регистрируется гораздо чаще, чем у взрослых.
Симптоматика ОРЛ описывается с давних времен, однако, ранее это заболевание протекало, как правило, с развитием хореи. Современная острая ревматическая лихорадка протекает преимущественно с:
- малосимптомными проявлениями;
- снижением частоты развития тяжелых поражений сердечных клапанов;
- единичными случаями повреждения ЦНС;
- низкой частотой встречаемости затяжных и латентных случаев заболевания;
- увеличением частоты встречаемости заболевания среди пациентов старше двадцати лет.
Факторами риска формирования ОРЛ являются:
- возраст пациента от пяти до двадцати лет;
- наличие наследственных предрасположенностей к возникновению заболеваний стрептококкового генеза;
- проживание в районах с низкими температурами и высоким уровнем влажности;
- наличие хронических очагов инфекции стрептококкового генеза или частое развитие острых инфекций;
- наличие врожденных патологий сердечно-сосудистой системы или аутоиммунных патологий, сопровождающихся системным поражением соединительнотканных волокон;
- отягощенный семейный анамнез (частые стрептококковые инфекции у близких родственников, патологии сердечно-сосудистой системы у родственников, семейные случаи острых ревматических лихорадок и т.д.);
- недоношенность (у маловесных и недоношенных детей ОРЛ в дальнейшем регистрируется чаще);
- наличие носительства В-лимфоцитарных аллоантигенов;
- наличие у пациента 2-й или 3-й группы крови;
- наличие у пациента высоких уровней неопретинов и антител к кардиолипинам;
- проживание в экономически неблагоприятных регионах;
- плохое питание, авитаминозы, истощение;
- хронический дефицит сна и переутомление;
- алкоголизм или употребление наркотических средств и т.д.
Также следует подчеркнуть, что в связи с нерационально проводимой антибактериальной терапией и высокой частотой самолечения произошло увеличение количества антибиотикорезистентных штаммов бета-гемолитических стрептококков.
Острая ревматическая лихорадка – этиология
ОРЛ развиваются после перенесенных заболеваний стрептококковой этиологии. У большинства пациентов с ОРЛ, в острейших фазах болезни в крови выявляются высокие титры антител к стрептококковым агентам.
Следует отметить, что прием антибактериальных средств с высоким уровнем антистрептококковой активности способствует предотвращению развития повторных атак ревматической лихорадки.
У детей в периоде новорожденности и пациентов младше четырех лет инфекции стрептококковой этиологии регистрируются редко.
Передача инфекции стрептококкового генеза осуществляется воздушно-капельно. Реже реализуется контактно-бытовой механизм передачи (общие предметы быта, игрушки).
Главным источником возбудителей инфекции являются пациенты с острыми стрептококковыми заболеваниями, реже заражение происходит от здоровых носителей стрептококковых инфекций. Риск заражения от здорового носителя чаще реализуется у лиц, проживающих с носителем в одной квартире.